近期,来自耶鲁大学的 David 教授在《Seminars in Neurology》发表了关于神经影像对心脏骤停患者预后评估的文章,讨论了神经影像的有效性和局限性,并提出如何使用 CT ∕MRI 对全脑缺氧缺血性损伤做评估的建议,希望对临床医生的诊疗有所帮助。
关于神经影像检查的时间点
绝大多数心脏骤停(cardiac arrest,CA)并行心肺复苏术的患者会在急性期行 CT 进行评估,临床医师也希望从初始的 CT 片中得到关于患者神经功能预后评估的信息,但这可能不是合适的时间点。道理类似于脑梗死的超急性期所行的 CT 检查可能会未见明显异常,阳性结果通常出现在几天以后。但在以下 2 种情况下,推荐立即行头 CT:
考虑为脑源性因素导致的心脏骤停,如脑出血、硬膜下出血、可疑颅内肿瘤等;
见证人看到患者发病时有头部撞击史;
这些发现有明确的治疗意义,因为 CA 患者往往会行血管内支架治疗,随后将持续使用抗凝剂或抗血小板药物,有可能会导致临床状况的进一步加重。
那么什么时候是应用神经影像来评估预后的正确时间呢?答案并不确切,但是有以下几条原则是我们要注意:
1、临床医师应明确选用神经影像学的目的,并明白 CT 或 MRI 的表现可能滞后于临床表现,并可随着时间的变化而改变。
2、早期成像的影像学表现可能给临床医师过于乐观或模棱两可的结果,造成浪费金钱和医疗资源。
3、如果 CT 在恰当的时机检查并已给予了明确的信息时,MRI 可能没必要再做。
4、低温对影像学的变化及发展影响尚不清楚,可能会出现阳性结果的延迟。
5、 与任何评估工具一样,影像学不应单独使用; 临床医生应利用手头的所有信息,包括临床检查、电生理学和化学生物标志物等综合评估患者的神经功能预后。
因神经成像还没有被验证可用于评价 CA 的预后,应避免仅靠影像表现而停用维持生命的治疗。若对预后有疑惑,应有更多的时间来观察。
支持使用 CT 的证据
CT 是潜在有价值的评价工具,其优势在于对一些插管的病人而言,操作简单、安全、可监控,也是最常用于评估预后的工具之一(仅次于脑电图);其劣势在于有辐射,对缺血性损伤敏感性较差,缺乏评判间一致性等。
图 1 一名罹患无脉电活动的 55 岁男性在 2 天后行 CT 的影像。最初的道格拉斯评分为 3 分,患者最后进展为脑死亡
一项回顾性研究发现全脑的 CT 密度值 HU 减少和壳核/内囊后肢 HU 比值降低常提示预后不良,CT 检查与临床检查相结合可以将预测不良结果的特异性增加到 100%(与单独使用临床检查相比),但灵敏度降低。
另外一项研究表明 CT 上显示灰白质分界不清、皮层脑沟消失等征象与预后不良有关(其中,前者有 81% 敏感度和 92% 特异性,后者有 32% 敏感度和 100% 特异性)。
最近 Choi 等人进行了一项非常有趣的研究,他们评估了 63 例 ROSC(心搏骤停后恢复自主循环)患者初次停搏后 CT 扫描结果并表现「蛛网膜下腔出血」的影像学表现,其中 35 例患者为真性 SAH,而 28 例则为「假 SAH」,后者是由于长时间停搏后广泛低血压和脑水肿导致静脉充血所致。

图 2、3 一例长时间无脉电活动的 46 岁女性,复苏时间> 45 分钟,CT 影像学显示为假性蛛网膜下腔出血(SAH)
支持使用 MRI 的证据
MRI 可提供脑缺血缺氧后更多的结构变化信息,不同的序列可显示白质纤维路径及随时间改变的康复模式改变。然而 MRI 也有诸多限制,如对于需要监护的昏迷重症患者或装有起搏器的患者等,则不适宜行 MRI,但对于符合适应症的患者而言,MRI 安全有效,可提供更多的消息。
迄今为止,最大一项队列研究中发现全脑 ADC 值的中位数减小是预后不良的显著预测因子(以 6 个月的改良 Rankin 量表评分及无自发睁闭眼为评价预后的指标),并建立了 665±10 mm2/s 的临界值,低于此值,则预后不良。
另外一些研究则提出 MRI 在某些大脑特殊区域的病变与预后不良有关,并根据扩散加权成像(DWI)相将脑损伤分为四种模式:正常,分离的皮质损伤,孤立的深部灰质核团损伤和混合性损伤(皮层和深部灰质核团同时受累),结果提示最后一种损伤模式的患者预后较差。
在实际临床中我们发现顶叶和枕叶受累最常见,但并未与不良预后相关。但作者研究发现 DWI 相显示「海马高信号」则可能提示预后不佳,该影像标志具有高敏感性和特异性,可能原因为海马代谢率高,是大脑缺血缺氧的敏感指标,同时海马受累也常提示更多大脑区域受累。
图 4 一例大面积心肌梗死后合并室颤的 63 岁男性,发病第三天 MRI DWI 成像显示双侧海马高信号
行 MRI 的时间点至关重要。 24 小时内 CA 患者的颅脑 MRI 影像可能是正常,随后才可能出现损伤性影像学改变。具体的原因还不清楚,可能与微循环障碍所致的持续性损伤或延迟的细胞凋亡有关。影像学初始表现为细胞毒性水肿(DWI 成像显示较好)随后表现为血管性水肿(FLAIR 成像显示较好)。
图 5 一例突发心脏骤停并继发窒息的 48 岁女性,发病第三天可见广泛而弥漫的皮质缺氧性损伤,发病第 9 天出现血管源性水肿以及皮质下白质弥散受限
关于磁共振成像新技术
MRI 新技术的进展可为脑损伤和恢复提供更多的信息。如:对使用静息态功能磁共振成像(RS-fMRI)技术,以评估默认模式网络(DMN)的功能连通性和中断性。Norton 等人使用了 fMRI 评估了 13 例 CA 患者的预后,其中 2 例恢复良好,fMRI 未见异常;另 2 例未恢复,fMRI 显示异常,这提示 fMRI 可基于 DMN 的中断更为敏感地预测不良预后。
另外一项研究则发现心脏停搏患者的 DMN(后扣带皮质和脑脊膜)区域的连接强度显著降低,而预后不良患者则表现为该区域的连接强度更低。Gofton 等人使用 fMRI 测量躯体感觉皮质中的血氧依赖性(BOLD)信号变化,同时进行中位神经的 SSEP 测试。与非存活者相比,幸存者在对侧感觉皮质中具有更大的 BOLD 信号。
Järnum 等人评估了 8 名昏迷患者的扩散和灌注 MRI,其中 7 例发生灌注变化,4 例灌注增加。 行灌注成像的时间点可能是非常重要的,因为恢复电活动后会立即出现相对充血时期,接着出现多灶及全脑低灌注,并导致继发性损伤(如图 6 )。
扩散张量成像(DTI)可用于评估白质纤维束的完整性,这显示了其对评估 CA 后患者的巨大前景,因为白质纤维束的完整性可能与预后相关,且可能随着时间变化 DTI 可显示为恢复(或受损),从而为预后提供了依据。
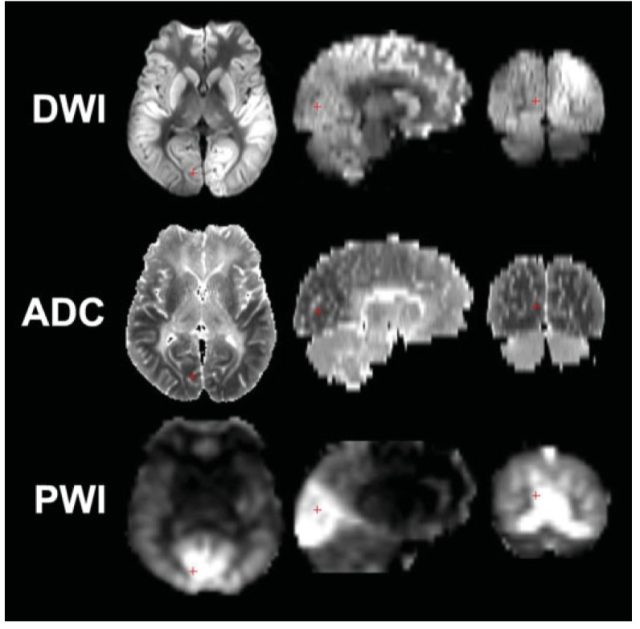
图 6 一例室性颤动导致心脏骤停的 34 岁男性,初始格拉斯哥评分为 3 分。图为 CA 3 天后的表现
其他成像技术
正电子发射断层扫描(PET),单光子发射计算机断层扫描(SPECT)和经颅多普勒(TCD)也可用于评估 CA 患者的神经预后。
PET 主要是用于 CA 慢性期的研究,全脑葡萄糖代谢降低(最常见于枕叶皮质)以及随着时间的推移全脑代谢逐渐减少常预示着预后不良;SPECT 的样本量较少,一些研究表明:额颞区和颞区的脑血流量减少可能与预后不良相关;TCD 同样受到小样本量的困扰,有研究认为不良结果可能与延迟性充血有关等。
几条实用的建议
神经影像不应单独用于评价患者的预后。临床医生应使用所有可用的工具,包括临床检查和电生理学检查,个体化评价患者的预后。若各检查提示结局不一致,重做部分或全部检查都是合理的。如有疑问,应给予更多时间来做临床观察。
立即行 CT 检查是合理的,特别是怀疑脑源性原因所致而心脏原因不明的 CA 患者,或患者有头部创伤,可能合并脑出血等。 然而,将即刻的 CT 用于评价预后,可能时间过早,并导致错误的判断。
使用 CT 评价预后的最佳时机可能是 CA 后 2〜3 天左右。
若在恰当的时间点应用 CT 未见明显变化,采取应用 MRI 是合理的。为了最大可能看到缺血缺氧改变,建议在发病后 3-5 天行 MRI 检查,如果患者正在接受 TTM(targeted temperature management,低温治疗),则需推迟该项检查。
如果患者的临床表现与影像学表现不一致,那么在几天后重复检查是合理的,特别是病人临床表现持续恶化。
在不久的将来,先进神经影像学技术可能对脑损伤及其恢复提供深刻的见解,并给予临床医生更确切的证据来判定心脏骤停患者的神经功能预后。让我们拭目以待!
