在神经科的日常工作中,我们时常会遇到以「视物成双」为主诉的病患,相似的临床表现背后的病因却往往南辕北辙,稍有疏漏便与「真凶」失之交臂,贻误病情。这里笔者将近期遇到的一个病例进行思考和总结,温故而知新。
第一部分
66 岁女性,因「视物成双伴左眼红肿胀痛 8 月余」就诊。
8 月前起床时发现视物成双,持续一周后较前减轻,继而出现左眼眶周、眼睑红肿、结膜充血,左眼眶及头部胀痛,畏光流泪,晨起时最重,下午及夜间逐渐减轻。外院予「芬必得」治疗 3 天后左眼红肿胀痛控制可,半月后同样症状再次出现,患者于外院反复就诊期间,多次缓解-复发。
4 月前患者左眼明显外斜,2 月前外院就诊时查及左眼球外突且左眼内收受限,予「强的松 30 mg qd」治疗,两周后减量,服药后 2~3 天左眼红肿胀痛症状较前明显改善。近一月改服「强的松 10 mg qd」,2 天前左眼症状复发,遂来就诊。
既往史及家族史无特殊。
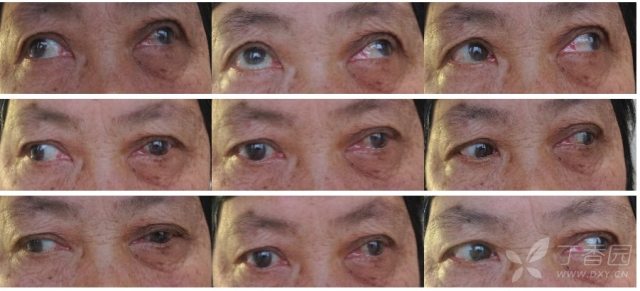
查体:血压:141/83 mmHg,库欣貌,左眼眶周、眼睑红肿,结膜充血,双侧单眼视物清晰,双眼视物时模糊,向右侧视时模糊程度加重,向左侧视时减轻。左眼内收受限,留白 10 mm,双眼向前注视时左眼球呈外展(见下图),余神经科查体未及明显异常。
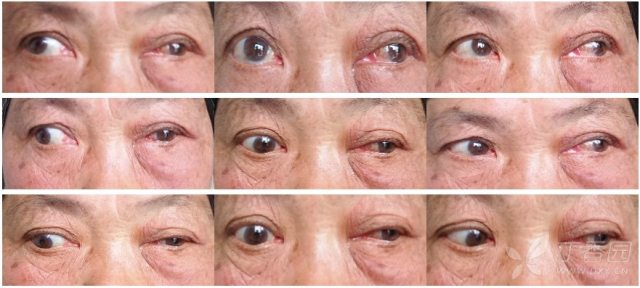
(患者就诊时的眼部查体情况)
思考:
如何初步定位定性?
下一步该做何种检查?
第二部分
复视的定位定性
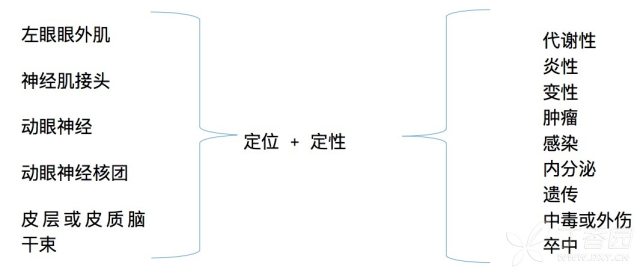
本例患者的主诉有复视及左眼眼表炎症样表现,查体见左眼内收明显受限,双眼向前注视时左眼球呈外展位。
此例眼球运动障碍的定位诊断思路:

总结:定位于左眼眼外肌,不排除脑干动眼神经内直肌亚核、动眼神经或左眼外肌的神经肌肉接头
定性诊断思路:

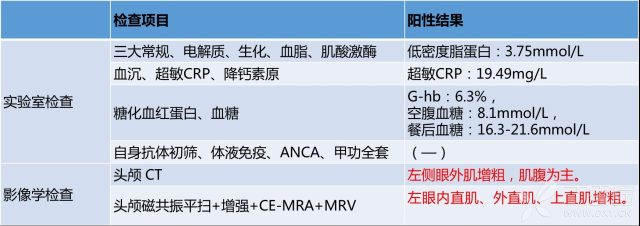
除三大常规及生化、电解质,下一步还需完善的实验室检查:自身抗体初筛、体液免疫、风湿组套、甲功全套、糖化血红蛋白、肿瘤指标;接下去需完善的影像学检查:头颅 CT、头颅磁共振平扫+增强+CE-MRA+MRV。
第三部分:
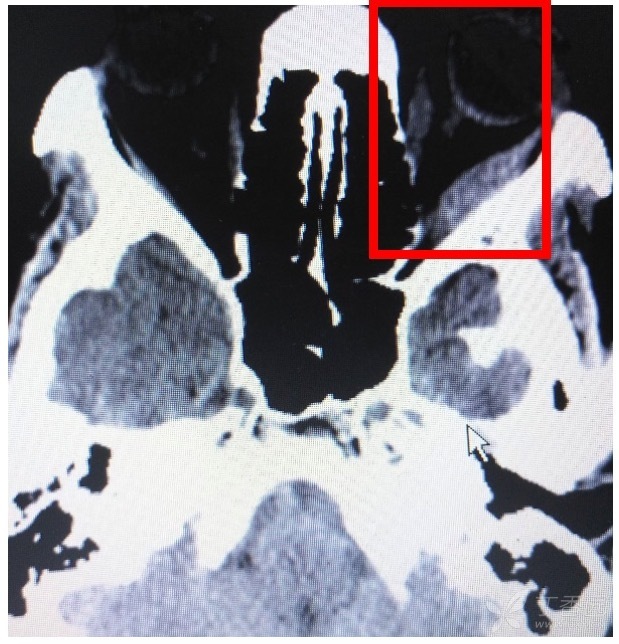
头颅 CT 显示左侧眼外肌增粗,肌腹为主
思考:
1. 根据以上分析及辅助检查,本例患者如何定位定性?
2. 试着给出治疗方案?
第四部分
血常规白细胞计数正常,CRP 特异性较低,患者病程中无发热等前驱病史或感染征象,暂不考虑眼眶感染。
头颅磁共振平扫+增强未及梗死或占位,且激素治疗反应良好,基本排除眼眶肿瘤、脑干动眼神经核团受累可能。自身抗体初筛、体液免疫、甲功全套未及明显异常,不考虑 Graves 眼病。
CT(-)MRV(-),CE-MRA(-),海绵窦内结构未见明显异常,且无Ⅳ、Ⅴ1~2、Ⅵ受累表现,基本排除海绵窦血栓形成、海绵窦瘘、痛性眼肌麻痹。
空腹及餐后血糖、糖化血红蛋白均偏高,既往无糖尿病史,服用糖皮质激素药物 2 月,考虑激素引起高血糖,影像学示眼外肌肿胀增粗,糖尿病周围神经病变无法解释,故暂不考虑。
患者左眼红肿胀痛症状晨起时最重,且眼肌疲劳试验(-),暂不考虑重症肌无力。
综上所述:
定位:左眼眼外肌(左眼外直肌增粗,牵拉左眼球至外展位)
定性:炎性。
诊断:眼眶假瘤
治疗:甲强龙 500 mg+250 mlNS#qd*3d,持续两周,控制眼表炎症及眼外肌肿胀。目前眼眶平扫示视神经管光整,两周复查 CT 评估眼外肌压迫视神经的风险,必要时行眼眶减压术。
随访:激素冲击治疗一周后查体:左眼内收受限,留白 5 mm,双眼向前注视时左眼球呈外展位,余神经科查体未及明显异常。左眼眼表炎症较前明显改善。
思考:
何为眼眶假瘤?
第五部分
眼眶假瘤在眼科并不少见,而作为神经科医生也应当注意其鉴别诊断。
眼眶假瘤是一种非特异性慢性增殖性炎症,因具有真性眶肿瘤的症状而得名。眼球突出是主要的临床症状,多为单眼,起病可有眼红、复视等症状,呈反复发作。眶内容物增多、眼外肌增大,机械压迫视网膜中央动静脉可导致相应血管阻塞,也可致视网膜脱离,脉络膜炎。炎性肿块可压迫眼球后壁,产生视网膜皱褶和近视,压迫视神经引起视网膜静脉充盈、视乳头水肿、视神经萎缩。部分病人在使用抗生素和皮质类固醇后,症状可明显好转,可行试验性治疗以辅助诊断。
